Сердце человека состоит из 4 камер, формирование которых, а затем объединение в одно целое, начинается практически сразу после зачатия. В неблагоприятных условиях процесс идет с нарушениями, в структуре главного органа появляются мелкие и более внушительные изъяны. Довольно распространен один из них – дефект межжелудочковой перегородки (ДМЖП). Предлагается детально ознакомиться с его происхождением, симптоматикой, диагностированием и способами коррекции.
Описание дефекта, частота появления, влияние на кровообращение
Нарушение целостности перегородки между левым и правым желудочками врожденная аномалия сердца, формируется она в первые 2-3 месяца внутриутробного развития плода. На 1000 новорожденных в мире приходится 8-9 детей с аналогичной патологией. В процентном отношении количество ДЖМП соответствует 18-24% от всех ВПС (врожденных пороков сердца). Дефект проявляется в виде отверстия размером от 1 до 30 мм, размещенного в любом месте перегородки. Обычно для него характерны небольшой размер и круглый контур, однако при локализации в перепончатой зоне он напоминает довольно крупное овальное окно.
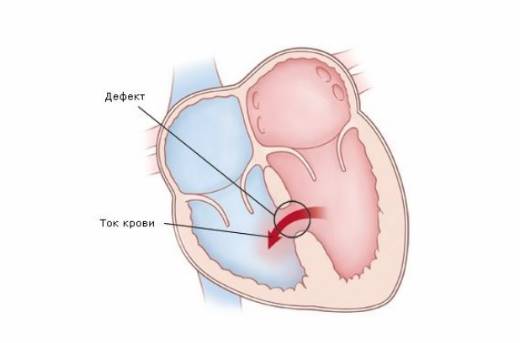
В момент сокращения желудочков сквозь прореху в перегородке между ними кровь сбрасывается слева направо, это создает перегрузку правого желудочка и малого (легочного) круга кровообращения. При систематическом неправильном сбросе патология усугубляется, полностью изменяя функционирование сердечно-сосудистой системы.
- Сердце испытывает повышенные нагрузки, качая кровь – в итоге формируется его недостаточность.
- Происходит увеличение емкостей правого желудочка, а позднее разрастаются (гипертрофируются) его стенки. Конечный итог расширение легочной аорты, из-за которого венозная кровь по ее руслу устремляется в легкие.
- В кровеносной системе легких возрастает давление, вызывая хроническую гипертензию в этом органе, а затем и спазмастические явления в артериях – так дыхательный орган защищается от избытка крови.
При расслаблении левого желудочка в него попадает часть венозной крови из правого, что приводит к левожелудочковой гипертрофии и гипоксии внутренних органов.
Справка: Врожденному пороку сердца, характеризующемуся дефектом межжелудочковой перегородки, присвоен код Q21.0 по МКБ-10 (международный классификатор болезней).
Классификация ДЖМП
Патологическую перфорацию в перегородке, разделяющей желудочки, классифицируют по нескольким признакам.
С учетом происхождения и нюансов протекания дефекты делятся на 3 группы:
- врожденный порок сердца ВПС ДМЖП;
- один из элементов комбинированного порока сердца – корригированной транспозиции магистральных сосудов или тетрады Фалло;
- осложнение после инфаркта миокарда.
Оценивая размерные параметры окна, его обычно сравнивают с диаметром наибольшей артерии пациента:
- Малый (МДЖП) – меньше одной трети аортального диаметра. Такой зазор пропускает из левого желудочка в правый на 25% крови больше, чем по норме.
- Средний (СДЖП) – составляет половину просвета аорты. Когда через такое повреждение движется кровь, показатели давления в двух желудочках отличаются на 50%.
- Большой (БДЖП) – совпадает по диаметру с аортой или превосходит его. Давление в желудочках выравнивается.
По месту локализации различают такие типы дефектов перегородки сердца.
- В области мембраны – 80% всех случаев. Перимембранозный, мембранозный, коновентрикулярный дефекты фиксируются в перепончатой зоне (мембране), нередко распространяясь на впускную, выпускную или септальную часть перегородки между камерами. Бывает, что окно выявляется под клапаном аорты либо септальной створкой трикуспидального сердечного клапана. При таком расположении нередко происходят аневризмы (расширения) мембранозного отдела, в результате которых дыры нередко стягиваются – частично или полностью.
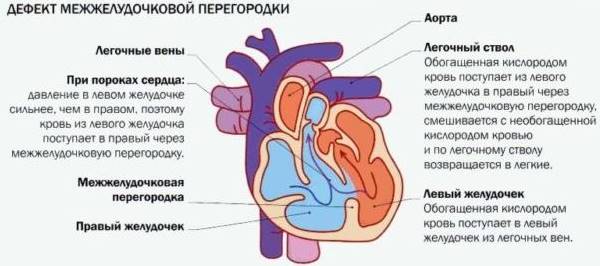
- Мышечные, трабекулярные 15-20%. Отверстие со всех сторон окружено мышечной тканью, может находиться в каком угодно секторе мышечного отдела МЖП, закрывается оно обычно спонтанно.
- В области приносящего тракта (атриовентрикулярного канала). Патология входного отдела располагается под точкой крепления колец атриовентрикулярных клапанов. Нередко сопутствует синдрому Дауна.
- В области выносящего тракта – 5%. Подаортальные, надгребневые, подлегочные, инфундибулярные дефекты обнаруживаются под клапанами конусовидного или выходного участка МЖП. Часто этой разновидности сопутствует развитие недостаточности аорты из-за пролапса (свисания) створок ее клапана (обычно – правой).
Чаще регистрируются одиночные дефекты, но бывают и групповые (особенно мышечные).
Причины аномального строения перегородки
Патология межжелудочной перегородки закладывается во внутриутробном периоде из-за неправильного формирования сердца у плода. Это происходит по причине болезней, несоблюдения режима питания и гигиены во время беременности. Факторами риска врожденных пороков сердца являются:
- инфекционные болезни будущей матери – ОРВИ, ветряная оспа, краснуха, корь, герпес, токсоплазмоз, хламидиоз;
- другие заболевания – особенно опасны болезнь Шегрена, системная красная волчанка, фенилкетонурия, сахарный диабет;
- прием запрещенных медикаментов в первом триместре беременности – антибактериальных и противомикробных средств, лекарств от эпилепсии и гипертонии, гормональных препаратов;
- употребление спиртного, наркотиков;
- генетическая предрасположенность – ВПС от родителей наследуется в 3-5% случаев, риск ожидания ребенка с ДЖМП увеличивается в семьях, где уже есть дети с аномальной сердечной мышцей;
- плохая экологическая ситуация;
- ранний токсикоз беременных;
- дефицит в рационе витаминов и микроэлементов, недоедание;
- гипергликемия;
- тиреотоксикоз (патология щитовидки);
- беременность после 40 лет, сочетающаяся с возрастными гормональными изменениями;
- высокие физические и психоэмоциональные нагрузки.

Симптомы дефектов МЖП
Дефекты межжелудочковой перегородки как у детей, так и у взрослых проявляют себя в зависимости от площади повреждения. Если оно минимальное, больной не замечает отклонений. Большое межжелудочковое окно провоцирует множество неприятных и опасных для жизни симптомов. Группируются они по возрастным категориям.
Признаки ДМЖП у новорожденных
У плода при неблагоприятных условиях появляется один из двух типов дефектов: незначительного размера в мышечном секторе (болезнь Толчинова-Роже) или более объемный и выраженный – в области мембраны. Каждый вариант имеет характерные проявления.
Болезнь Толчинова-Роже
При мелком дефекте ребенок появляется на свет в ожидаемый срок, без отклонений в интеллектуальном и телесном развитии. Иногда мышечный ДМЖП у новорожденного проявляется лишь в виде систолического шума, улавливаемого в области сердца. Максимально он звучит слева от грудины, в ІІІ-ІV межреберье, отдает в участок между лопатками. При аускультации (выслушивании стетоскопом) звук ощущается даже на небольшом расстоянии от тела. У некоторых малышей систолический шум невыразительный, слышимый лишь в положении лежа, исчезающий при физической нагрузке. Для болезни Толчинова-Роже несвойственна сердечная недостаточность.
Выраженный дефект МЖП у новорожденных
В основном плод развивается нормально, хотя примерно в 40% случаев отмечается гипотрофия: в педиатрии этот термин обозначает отставание во внутриутробном развитии. Острые проявления ДМЖП возникают с первых дней жизни ребенка:
- систолический шум – дрожание наблюдается в ІІІ-ІV межреберье (слева); шум передается вправо за грудину, в левую сторону, на спину, нередко и по всей грудной клетке;

- недостаточность кровообращения – ее признаком является тахикардия, а также одышка, появляющаяся при сосании, а затем становящаяся постоянной и вызывающая быструю утомляемость малыша;
- синюшный цвет кожных покровов;
- постоянный плач, беспокойство, расстройство сна;
- частые ОРЗ верхних дыхательных путей, воспаления в нижних отделах – застойные хрипы, бронхиты, пневмонии (болезни-спутники);
- задержка развития – у 67% больных.
У многих деток с большим окном в МЖП уже в младенческом возрасте вырастает сердечный горб (выпячивается грудная клетка), прослушивается патологическая пульсация над желудком. Из-за увеличенного объема крови в легочных сосудах повышается давление, поэтому их стенки нередко повреждаются.
Симптомы патологии МЖП у детей старше года
Сразу после рождения малыш ускоренными темпами растет и развивается Примерно в 1,5 года благодаря относительной компенсации одышка и тахикардия пропадают, повышается активность. Ребенок заметно прибавляет в весе, его меньше беспокоят сопутствующие заболевания. Однако более глубокое обследование показывает наличие следующих негативных признаков ДМЖП у детей 2-3 лет:
- сердечного горба по центру грудины (у 2/3 пациентов);
- систолической пульсации между 3 и 4 ребром влево от грудины, при этом по ее левому контуру слышен грубый систолический шум;
- несколько увеличенных размеров сердца в поперечном сечении и в верхнем направлении.

У ряда маленьких пациентов аускультативный метод прослушивания регистрирует и диастолические шумы, свидетельствующие об относительной недостаточности клапана легочной аорты (неплотном смыкании его створок). Эти шумы бывают двух видов:
- Грэхема-Стилла – обусловлен чрезмерным кровотоком в легочной артерии и ростом в ней гипертензии, слышен между 2 и 3 ребрами с левой стороны, отдает вверх на основание сердечной мышцы;
- Флинта – его вызывает митральный стеноз, возникающий из-за роста объема левого предсердия, обусловленного проходом большого количества крови через дыру в перегородке, шум сильнее всего слышен в точке Боткина, иррадирует на верхушку сердца.
Признаки дефекта у взрослых
У взрослых клиническая картина ДМЖП типична для данного заболевания:
- систолический шум в левой и правой части грудины – степень его выраженности определяется размерами окна и уровнем легочной гипертензии;
- диастолический шум – при наличии недостаточности легочной артерии;
- систолодиастолический шум – в случае перфорации аневризмы синуса Альсавы;
- влажный кашель;

- болевые ощущения в зоне сердца;
- аритмия;
- одышка даже при отсутствии физических нагрузок.
Заболевание у взрослых протекает так же, как и в детском возрасте. При малых размерах порок не наносит большого ущерба организму, если человек прошел полноценную терапию. Если масштабы патологии обширны, она лечится в раннем детстве хирургическим путем, поэтому к наступлению зрелости здоровье человека приходит в относительную норму.
Диагностика
Заметив внешние признаки дефекта сердечной перегородки, следует обратиться к педиатру, терапевту или кардиологу. После проведения аускультации врач направляет пациента на аппаратную диагностику, чтобы сделать окончательное заключение о его состоянии и составить прогноз на будущее. Вот основные виды диагностики ДМЖП.
- Электрокардиограмма. С ее помощью выясняется, насколько перегружены желудочки и усилена легочная гипертензия. У взрослых пациентов ЭКГ может показать симптомы аритмии и аномальную электрическую проводимость сердца.
- Эхокардиография. Метод ЭхоКГ служит для выявления прорехи в перегородке на основании данных о нарушенном сосудистом кровотоке.
- Фонокардиография. Она позволяет услышать систолический шум высокой частоты между 3 и 4 ребрами с левой стороны от грудины.
- Рентгенография. На рентгенограмме грудной клетки видно, что корешки легких пульсируют, а сердце увеличено.
- Ультразвуковая диагностика. Снимок дает возможность проанализировать структуру, проходимость и функционирование миокарда. Вторая цель УЗИ – установить показатели давления в легочной аорте и объемы сброса крови.
- Пульсоксиметрия. Исследование необходимо для определения уровня насыщения крови кислородом: если он низкий, есть подозрения о серьезных нарушениях в деятельности сердечно-сосудистой системы.
- Зондирование правых камер сердца. По его результатам устанавливают, нормально ли давление в желудочке и легочной аорте, каков уровень оксигенации венозной крови.
Кроме того, с помощью специального катетера врач проверяет структуру сердца и измеряет давление в его камерах.
Тактики и методы лечения дефекта МЖП
Выбор в пользу терапевтического или хирургического метода зависит от того, где локализован дефект, насколько нарушена гемодинамика, каково клиническое течение болезни и дальнейший прогноз. Важен индивидуальный подход: опытный врач обязательно контролирует реакцию пациента на лекарства и процедуры.
Консервативное лечение
Использование медикаментов при дефекте межкамерной перегородки сердца у новорожденных и более старших детей ставит своей целью наладить отток крови из легких, уменьшить скопление жидкости в легочных альвеолах (не допуская отеков), в целом снизить объем циркулирующей крови. Для достижения перечисленных целей назначают следующие группы препаратов.
- Мочегонные средства – «Фуросемид» («Лазикс»). Они способствуют уменьшению количества крови в сосудах и снятию отека легкого. Детям таблетки пописывают из расчета от 2 до 5 мг на килограмм веса. Принимают раз в сутки, желательно до обеда.
- Сердечные гликозиды – «Дигоксин», «Строфантин». Их задача – активизировать сердечные сокращения для эффективного перекачивания крови. Дозировка: в первые 3 дня лечения – из расчета 0,01 мг/кг веса 0,05%-ного раствора строфантина либо 0,03 мг/кг дигоксина. На четвертый день дозу снижают в 4-5 раз.
- Кардиометаболики – «Кардонат», «Фосфаден», «Кокарбоксилаза». Предназначены для улучшения кислородного питания клеток и нормализации обмена веществ. Ребенку капсулу «Кардоната» дают в разбавленном виде: перед применением ее содержимое высыпают в слегка подсахаренную воду (примерно полстакана) и размешивают. Принимают один раз в день после еды, срок приема варьируется от 3 недель до 3 месяцев.
- Спазмолитики – «Эуфиллин». Прописывают при бронхоспазмах и отеке легких, затрудненном дыхании. 2%-ный раствор эуфиллина используют для внутривенных инъекций или микроклизм. Дозировка – 1 мл на каждый год жизни.
Консервативное лечение облегчает состояние больного, снимает симптомы и создает запас времени для ожидания спонтанного, безоперационного закрытия ДМЖП.
Хирургическое вмешательство
Одним из факторов, определяющих необходимость и выбор типа операции, является возраст ребенка. В первый триместр жизни показанием к хирургической процедуре является крупный размер окна, симптомы сердечной недостаточности. Когда грудничку исполнится полгода, врач анализирует уровень легочной гипертензии и принимает решение о целесообразности операции, выбрав одну из следующих тактик.
- Катетеризация сердца. Малоинвазивная процедура представляет собой введение зонда-катетера в бедренную артерию и его протягивание к месту дефекта под контролем рентгеновского аппарата. Через катетер транспортируют сетчатую заплатку для закрытия патологического просвета в перегородке. Постепенно сетка обрастает соединительной тканью и плотно закрывает отверстие. Катетеризация допускается при расстоянии от дефекта до края МЖП не менее 3 мм, возрасте старше 12 месяцев, массе тела более 10 кг.
- Радикальная операция. Дефект «ушивается» либо на него сразу ставится плотная заплата, со временем врастающая в «родные» ткани сердечной мышцы. Процедуру проводят на открытом сердце, с подключением системы искусственного кровообращения. Для заплаты берут синтетические материалы либо готовят аутотрансплантат – иссекают кусочек ткани собственного перикарда пациента. После закрытия ДМЖП гемодинамика нормализуется.
- Паллиативная (промежуточная) операция. По сути, это полумера, позволяющая искусственно уменьшить просвет легочной аорты, чтобы понизить давление в легких и убрать другие тяжелые симптомы, обеспечив нормальное развитие малыша. Сужение артерии хирург выполняет путем ее перевязывания специальной шелковой нитью. Рекомендации по проведению промежуточной процедуры даются в том случае, если радикальное вмешательство противопоказано (временно или постоянно).
Важно: По достижению годовалого возраста появляется шанс самопроизвольного закрытия окна. Если на тот момент легочная гипертензия у ребенка невысока, а физическое состояние удовлетворительное, операцию стоит отложить до 5-летнего возраста.
Осложнения и прогнозы
Если отверстие в межжелудочной стенке не превышает 3-10 мм, сердце работает практически без нарушений, не доставляя человеку неприятных ощущений. По мнению известного педиатра Комаровского, мелкий единичный дефект межжелудочковой перегородки у новорожденного с большой долей вероятности (25-40%) срастется сам по себе к 4-5 годам.
Более крупные окна или множественные повреждения требуют незамедлительного лечения, иначе признаки порока приобретают характер осложнений. Главным из них является синдром Эйзенгеймера – вследствие систематической легочной гипертензии отмечаются склероз сосудов, постоянная одышка и цианоз с дальнейшим летальным исходом от сердечной и дыхательной недостаточности. Возможны и другие осложнения:
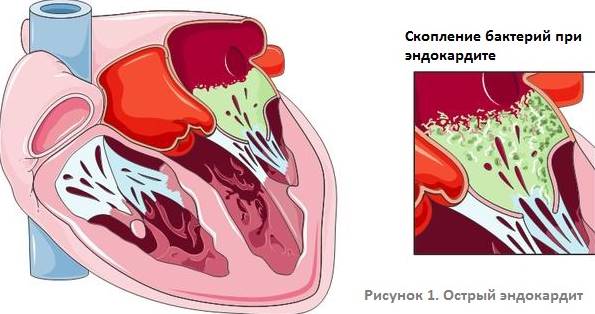
- затяжной септический эндокардит – воспаление внутренней оболочки сердечной мышцы;
- застойная сердечная недостаточность;
- хронические застойные пневмонии;
- стеноз (повреждение стенок) легочной артерии;
- инсульты – в результате роста кровяного давления в малом круге кровообращения, скачкообразного кровотока с образованием закупорок;
- изменения в клапанной системе и развитие вторичных клапанных пороков сердца.
При полном отсутствии медицинской помощи ребенок с крупными дефектами в перегородке может умереть до достижения 6-месячного возраста. Если терапия или операция проведены правильно и своевременно, пациент живет долго, постоянно наблюдаясь у кардиолога. Недолеченная болезнь при развитии осложнений снижает продолжительность жизни до 25-27 лет.