Миокардиодистрофия (МКД) – болезнь, связанная с обменными нарушениями в миокарде и приводящая к различным дефектам сердечной деятельности. В дословном переводе с греческого myos обозначает мышцу, kardia – сердце, приставка dys – недостаточность, невозможность, trophe – питание. Если вам или вашим родственникам пришлось столкнуться с подобным диагнозом, следует понимать, что миокардиодистрофия это такое состояние, когда в результате нарушений питания и кровоснабжения миокарда уменьшаются функциональные возможности сердца. Это вторичный процесс, который всегда вызван другими причинами.
Миокардиодистрофию нельзя считать обособленным заболеванием. Это скорее совокупность различных патологических процессов, которые имеют общие клинические признаки, обусловленные нарушением способности миокарда нормально сокращаться и дисбалансом метаболизма. В Международном классификаторе болезней 10 пересмотра для термина миокардиодистрофия код по МКБ-10 не определен. Кардиологи пользуются кодом I42, которым обозначается кардиомиопатия с обменными нарушениями.
Этапы развития патологии
Дистрофия сердечной мышцы не связана с воспалительными или дегенеративными изменениями тканей. Развивается она следующим образом:
- Метаболический дисбаланс вызывает дефект нервной регуляции миокарда, увеличивается выработка адреналина, что приводит к учащению сердечных сокращений. Систематическая тахикардия способствует «изнашиванию» тканей, из-за чего стенки сердца истощаются.

- Слабые ткани не способны усвоить необходимое количество кислорода, ишемический эффект приводит к тому, что миокард страдает от гипоксии.
- Кислородный дефицит приводит к росту уровня кальция в крови. Повышенное содержание этого элемента усложняет тканевое дыхание. Начинают вырабатываться вредные вещества, деформирующие клетки. Деформированные лизосомы вырабатывают ферменты, пагубно влияющие на структуру кардиомиоцитов.
- Страдает и нарушается обмен липидов. В итоге в тканях скапливаются свободные радикалы, способные деформировать миокард.
Происшедшие изменения приводят к резкому дефициту жизнеспособных кардиомиоцитов.
При постановке диагноза миокардиодистрофия симптомы и лечение будут напрямую зависеть от причин, которые спровоцировали патологию. По этому же, причинному принципу, классифицируют заболевание.
Классификация миокардиодистрофии
Классификация, в основу которой положены провоцирующие факторы, выглядит так:
- Дисгормональная миокардиодистрофия. Этот вариант патологии всегда развивается на фоне того или иного гормонального дисбаланса. Климактерические изменения в организме женщин, возрастное уменьшение выработки тестостерона у пожилых мужчин, патологии щитовидной железы, другие эндокринные нарушения вызывают метаболические сбои в организме. В результате сердце недополучает питательные вещества в полном объеме, развивается дистрофия миокарда.
- Дисметаболическая миокардиодистрофия. Эта форма развивается из-за нарушения обмена, спровоцированного неправильным питанием. Дефицит определенных элементов в рационе приводит к анемиям, авитаминозам, и, как следствие, к обменным нарушениям. В эту же группу можно внести белковый дефицит, диабет, и других важных составляющих. К примеру, взрослый человек, выбравший для себя веганство, или женщина, стремящаяся к похудению и постоянно соблюдающая строгую диету, должны помнить, что нехватка питательных элементов чревата серьезными сердечными нарушениями.
- Миокардиодистрофия смешанного генеза это состояние, возникающее в результате других установленных причин, за исключением дисгормональных и дисметаболических нарушений. Смешанный или сложный генез включает в себя последствия интоксикаций, инфекционных заболеваний, нейро-мышечных патологий.
В отдельную группу выделяют миокардиодистрофию неуточненного генеза, т. е. состояние, причину которого не удалось установить после всестороннего обследования и применения всех известных методов диагностики.
Приведенная классификация в кардиологической практике может существенно расширятся. То есть, работая с конкретным пациентом, кардиолог может точнее выделить причину, спровоцировавшую дистрофию сердца. Практические врачи выделяют:
- Тонзиллогенную МКД. Если ребенок или взрослый человек часто страдает ангинами или имеет диагноз хронический тонзиллит, в результате постоянного воспаления миндалин активизируется деятельность некоторых участков мозга, отвечающих за усиленную выработку адреналина и норадреналина, заставляющих миокард сокращаться в усиленном режиме. Повышенная нагрузка вызывает перенапряжение мышечных волокон, развивается дистрофия миокарда.
- Анемическую МКД. При анемиях сердечная мышца, как и другие ткани, страдает от гипоксии. Дело в том, что именно гемоглобин осуществляет транспорт кислорода к тканям, а при его дефиците начинают развиваться гипоксические явления. Миокард пытается компенсировать дефицит кислорода, сокращается быстрее, чем обычно. Систематическая повышенная нагрузка приводит к миокардиодистрофии.
- МКД спортивных перегрузок. Если спортсмен постоянно превышает свои биологические возможности, тренируется в усиленном режиме, сердце вынуждено сокращаться быстрее, чем обычно. Закономерное последствие повышенная нагрузка приводит к миокардиодистрофии.
- Алкогольная МКД. Причина патологии – злоупотребление алкоголем. Не стоит думать, что проблемы с деятельностью миокарда возникают только у людей сильно пьющих. Если у пациента снижен иммунитет, он подвержен частым стрессам или имеет другие хронические заболевания, алкогольный фактор будет иметь значение и при небольших, но регулярных приемах спиртного.
- Токсическая МКД. Эту форму заболевания провоцируют не только токсические и наркотические вещества. Сюда же в полной мере относятся медикаменты, такие как глюкокортикоидные гормоны, некоторые химиотерапевтические препараты.
- Климактерическая МКД. Возникает на фоне дефицита эстрогенов.
- МКД при заболеваниях щитовидной железы (гипотиреоз и гипертиреоз). Развитие миокардиодистрофии провоцирует дефицит или избыток гормонов щитовидной железы.
- Нейроэндокринная МКД. Причиной этой формы патологии считается хронический стресс. Миокард, вынужденный работать в условиях хронического стресса, сокращается в усиленном режиме, мобилизуя свои «экстренные» возможности и испытывая постоянное напряжение.
Особенности у детей и подростков
Возрастных рамок миокардиодистрофия не имеет. Самой распространенной возрастной группой, в которой встречается патология, являются люди после 40 лет, однако МКД развивается и у новорожденных, и у детей дошкольников и школьников.
Особенности детской МКД заключаются в трудностях терапии. У детей болезнь лечить сложнее, так как растущий организм нуждается в более выносливом сердце, а в силу дистрофии миокард не может соответствовать высоким потребностям.

У новорожденного МКД развивается вследствие внутриутробных инфекций или перинатальных энцефалопатий, также причиной может стать синдром дезадаптации деятельности сердца и сосудов. Подросток может получить диагноз МКД в силу следующих причин – инфекции, частые ангины, анемия, миокардит, усиленные физические тренировки, нарушения обмена веществ. Иногда к заболеванию приводит какой-то острый процесс, диагностированный ранее – ревматизм и подобные патологии.
Причины
Среди причин развития миокардиодистрофии можно выделить сердечные, внесердечные и внешние факторы. Рассмотрим их подробнее.
ВАЖНО ЗНАТЬ! Больше никакой одышки, головных болей, скачков давления и других симптомов ГИПЕРТОНИИ! Узнайте метод, который наши читатели используют для лечения давления… Изучить метод…
ВАЖНО ЗНАТЬ! Больше никакой одышки, головных болей, скачков давления и других симптомов ГИПЕРТОНИИ! Узнайте метод, который наши читатели используют для лечения давления… Изучить метод…
Сердечные факторы
Сюда можно отнести все патологии сердечно-сосудистой системы, которые привели к развитию МКД, это:
- Нарушение кровообращения.
- Легочное сердце.
- Артериальная гипертензия.
- Миокардит и другие.
Внесердечные факторы
Самая обширная группа, куда относятся многочисленные хронические и врожденные патологии:
- Хроническая анемия.
- Обменные заболевания – гипотиреоз и другие.
- Гормональные патологии – климакс, проблемы в период полового созревания.
- Хронические болезни ЖКТ – нарушения мальабсорбции, панкреатиты.
- Опухолевые заболевания.
- Авитаминозы, недостаток пищевых компонентов, вызванные хроническими патологиями.
- Врожденные патологии.
Внешние факторы
Сюда включаются все провоцирующие факторы, связанные с дефектами поведения, образа жизни и распределением нагрузок. Это:
- «Спортивное» сердце.
- Неврозы, хронический стресс, депрессия.
- Высокие физические нагрузки.
- Токсические, алкогольные, лекарственные воздействия.
Диагностические подходы
Диагностика сердечных патологий разнообразна. Обследование пациента всегда начинается с визуального осмотра пациента, анализа его жалоб. При осмотре доктор проводит перкуссию (выстукивание пальцами) и аускультацию (выслушивание фонендоскопом). Перкуссия позволяет определить границы сердечной мышцы, которые при миокардиодистрофии расширяются. Однако метод перкуссии нельзя назвать показательным по сравнению с более современными методами диагностики – ЭХО-КГ, МРТ и прочими.
Аускультация помогает выявить наличие сердечного шума, приглушение первого тона, нарушенный ритм.

Основой любого кардиологического обследования всегда является ЭКГ. Это доступный и очень информативный метод диагностики, который позволяет не только выявить патологии в работе сердца, но и определить дальнейший сценарий обследования пациента.
Рентген грудной клетки, МРТ, нагрузочные тесты назначаются кардиологом для уточнения диагноза уже после проведения ЭКГ.
Дополнительно проводятся лабораторные анализы, в частности, имеет значение биохимический анализ крови, анализы на гормоны щитовидной железы, общий анализ крови.
Другие сложные диагностические процедуры – сцинтиграфия, коронарография, УЗИ сердца назначаются строго индивидуально, после того, как для этого будет дана рекомендация кардиолога.
Стадии и симптомы
В течении миокардиодистрофии выделяют 3 стадии.
1 стадия болезни называется стадией компенсации. Она характеризуется разрушением кардиомиоцитов на отдельных участках сердечной мышцы. Чтобы устранить возникший дефект, клетки, окружающие поврежденную область, увеличиваются, разрастаются. В результате объем миокарда становится больше. Если начать лечение патологии на этом этапе, миокард способен полностью восстановиться.
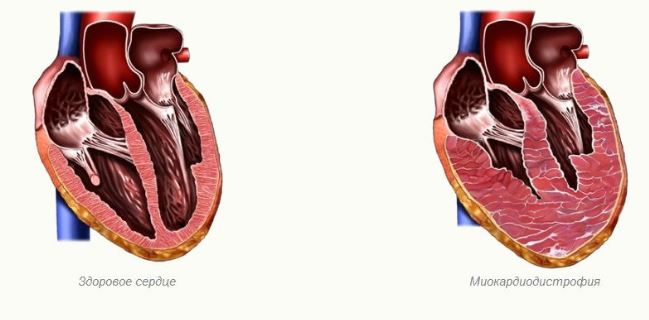
Симптоматические проявления стадии компенсации – быстрая усталость, неспособность долго работать, давящие боли, одышка при минимальных повышениях нагрузки.
2 стадия называется стадией субкомпенсации. Участки нежизнеспособных кардиомиоцитов становятся больше, сливаясь между собой.
В то же время здоровые кардиомиоциты начинают работать усиленно, стремясь компенсировать недостатки, и увеличиваются в объеме еще больше. Сократительная функция нарушается из-за слишком большого объема миокарда, уменьшается объем крови, который сердце способно вытолкнуть.
Характерный симптоматический признак 2 стадии – одышка, которая возникает как при нагрузке, так и после нее. Позже нарушается сердечный ритм – возникает тахикардия или брадикардия. Иногда уже в этой стадии у пациента появляются отеки нижних конечностей. При адекватном лечении можно добиться хороших результатов и восстановить нормальную сократительную деятельность.
Последняя, 3 стадия миокардиодистрофии – это состояние декомпенсации. У пациента нарушено строение миокарда, даже на рентгеновском снимке заметно расширение его границ. Большая и слабая сердечная мышца не способна хорошо сокращаться. В организме нарушается кровообращение, происходят необратимые изменения, в результате которых возможна смерть пациента.
Симптомы 3 стадии следующие – выраженная бледность кожи, слабость, постоянная одышка, серьезные сбои в работе внутренних органов, аритмии, застой в легких.
Лечение и прогноз
Лечением миокардиодистрофии занимается кардиолог. Пациентам с 1 или 2 стадией болезни важно подобрать адекватную медикаментозную терапию и скорректировать режим. Госпитализировать их не нужно. Очень важно установить причину, повлекшую проблемы с сердцем, ее устранение является первостепенной целью терапии.
Медикаменты подбираются врачом и принимаются строго по назначениям. Самолечение при миокардиодистрофии недопустимо, так как упущенное время чревато осложнениями. Кардиологи используют несколько лекарственных групп для устранения симптомов, это:
- Бета-блокаторы. «Бисопролол», «Метопролол», «Анаприлин», «Бикард» нормализуют сердечный ритм, уменьшают частоту сердечных сокращений.
- Препараты, улучшающие обмен – «Милдронат», «Тиотриазолин», «Рибоксин». Способствуют улучшению питания миокарда, восстанавливают поврежденные кардиомиоциты.
- «Курантил», «Дипиридамол» – препараты, улучшающие микроциркуляцию.
- «Панангин», «Аспаркам» – восполняют дефицит калия, магния.
- Витаминные препараты витамин С, витамины группы В.
Этим небольшим перечнем медикаментозных средств лечение не ограничивается. В зависимости от причинных факторов пациенты врач может назначить и дополнительный препарат – гипотензивный, гормональный, ферментный, антиагрегант и прочее. Следует понимать, насколько важно вовремя подобрать не только медикаментозную терапию, но и скорректировать общий режим пациента.
Важно: При несоблюдении медицинских рекомендаций по коррекции образа жизни медикаментозная терапия результата не дает.
Питание
Оно имеет огромное значение для здоровья сердца. Если вы любите соленое, острое, сладкое, все «вкусненькое», готовьтесь, что с годами у вас появится лишний вес, проблемы с артериальным давлением и прочие «радости». Если вы, напротив, питаетесь по собственно установленным принципам, например, отдаете предпочтение растительной пище, исключая мясную, подолгу сидите на диетах и употребляете сомнительные пищевые добавки – проблем также не избежать.
Поэтому вывод прост – питание при миокардиодистрофии должно быть полноценным, сбалансированным, удовлетворяющим все потребности нездоровых кардиомиоцитов.
Достигается это за счет следующих принципов:
- Ограничения поваренной соли. Рекомендованное количество – 3 грамма в сутки.

- Удвоенное количество витаминов. Диета дополняется за счет свежих овощей и фруктов, которые должны появляться в меню до 6 порций в день.
- Правильный питьевой режим. Питье – это простая вода, морсы без сахара. Газировка, сладкие напитки и соки в коробках запрещены. Объем питья за сутки, включая первые блюда – не более 1,2 литра.
- Снижение общей калорийности рациона за счет исключения жирных продуктов, копченостей, жирных бульонов и колбасных изделий.
Можно взять за основу средиземноморский рацион. Кстати, люди, которые его придерживаются, почти не страдают болезнями сердца.
Профилактика миокардиодистрофии – не только правильный рацион. Правильный режим плюс исключение всех причинных факторов, описанных выше – лучший профилактический алгоритм.
В армию? Надо подумать
Родители, у которых ребенок перенес миокардиодистрофию в детстве или сейчас ею страдает подросток, всегда обеспокоены вопросом, а как же армия? Казалось бы, сердце больное, служить однозначно нельзя.
Вопрос будет решаться индивидуально, на основании подробного обследования молодого человека. Если отклонения в работе сердца будут выявлены, служба исключена. Если же диагноз был выставлен в раннем детстве и с возрастом полностью снят, то служба возможна.
В заключение хотим напомнить, что опасный или неопасный прогноз заболевания всегда зависим от разумного педантизма пациента – насколько правильно вы соблюдаете режим, принимаете назначенные медикаменты, следите за собой. Берегите себя.